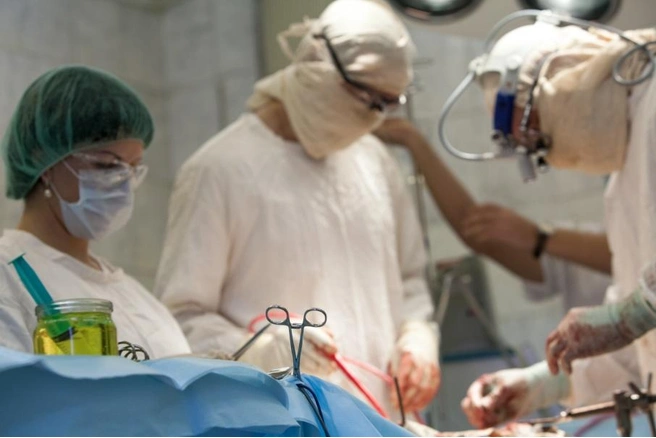
Операционная сестра и анестезиолог-реаниматолог — специалисты, которые держат в руках и бережно хранят жизнь пациента во время операции. От того, насколько хорошо поработала анестезиологическая бригада и «загрузила» больного, зависит всё — как пройдет сама операция, как больной её перенесёт и как потом будет выходить из нее и восстанавливаться. Операционная сестра по одному неуловимому движению тела точно знает, какой инструмент и в какой момент подать, чтобы ни секунды драгоценного времени хирург не потерял и выполнил все манипуляции блестяще. В очередном выпуске онколикбеза знакомимся с самыми закрытыми и «высотными» отделениями Челябинского областного клинического центра онкологии и ядерной медицины. На наши вопросы отвечают заведующие оперблоком Алексей Файзрахманов и отделением анестезиологии и реанимации Дмитрий Ворошин.
— Алексей Борисович, есть какое-то принципиальное отличие общей — в привычном понимании — хирургии и хирургии при онкологических заболеваниях?
— Отличие, прежде всего, в тяжести операционных вмешательств, их объёме. В онкологии существует понятие радикальных и паллиативных операций. Это совершенно другие принципы и подходы при их проведении. Всегда перед онкологом-хирургом стоит главная задача по возможности провести радикальную операцию, когда удаляется не только опухоль из организма — широко, с запасом, чтобы в края резекции не попали никакие опухолевые клетки. Одновременно убираются и области потенциального регионарного метастазирования, другими словами — перекрываются все возможные пути для дальнейшего распространения опухоли. Только в этом случае операция может считаться радикальной и дать шанс на исцеление. Они больше, тяжелее, чем где бы то ни было. Требуют от хирурга-онколога высокого мастерства, повышенной внимательности, скрупулёзности, ювелирной точности, большей ответственности. Опухоль очень коварна. Она может распространять свою экспансию на соседние органы, прорастать в ткани, сосуды. Малейшая неточность может привести к катастрофическим последствиям — например, профузному кровотечению, повреждению сосудов, органов и так далее. Перед онкохирургом задача стоит гораздо шире, масштабнее, ответственность выше, тяжесть вмешательства как для хирурга, так и для самого пациента, тоже больше. Поэтому такие операции должны выполняться в специализированном медучреждении, где хирурги-онкологи обладают нужным опытом и знаниями.
— А зачем удалять с запасом? Почему нужно убрать ещё и здоровую ткань вокруг опухоли?
— Сама биология злокачественной опухоли такова, что не всегда можно её увидеть всю целиком: очень часто бывает скрытое течение, срытое распространение процесса. Поэтому в ход идут абластика и антибластика, которые предотвращают распространение опухолевых клеток на соседние органы и ткани и уничтожают их во время операции.
— Возможны ли при онкологических заболеваниях операции с сохранением органов? Или это принципиально невозможно, раз уж нужно удалить больше, чем занимает сама опухоль?
— Там, где орган и его функцию сохранить возможно без риска повторного рецидива и метастазирования, онкохирург будет обязан это сделать. При выборе объема резекции (удаления) учитываются многие параметры: как показания, так и противопоказания, состояние самого пациента, локализация опухоли и так далее. В приоритете — радикальное удаление всей опухолевой ткани, не органа, чтобы дать больному шанс на выздоровление. Поэтому органосохраняющие операции выполняются и при онкозаболеваниях. Например, при раке щитовидной железы, если поражение не задело весь орган, то можно удалить не всю железу, а только одну её долю. При раке кишечника, если опухоль располагается в каком-то одном отделе, не задевая соседние, то можно удалить только эту часть, а не весь орган, и лимфогенные пути регионарного метастазирования, выполнить так называемую лимфаденэктомию.
— А зачем удалять ещё и лимфоузлы?
— Чаще всего опухоль дает метастазы именно по лимфатическим путям. Хирург-онколог перекрывает эти пути, убирая регионарные, наиболее близко расположенные к опухоли лимфоузлы, минимизируя риск рецидива и повторного опухолевого процесса.
— Что такое паллиативные операции?
— Радикальная операция позволяет удалить всю опухолевую ткань полностью. А когда это невозможно в силу многих причин, тогда выполняется паллиативное вмешательство, с помощью которого либо уменьшается объём опухоли, либо снимается какой-то симптом, облегчая состояние больного. Паллиативные операции бывают двух типов. Первый, когда в саму опухоль не вмешиваются — при генерализованном (распространенном) процессе, при истощённом состоянии больного и так далее. А корректируют какой-то симптом, например, острая непроходимость при раке кишечника. Если этого не сделать, то больной может погибнуть не от самой опухоли, а от этого симптома. Такого допускать нельзя.
У нас в онкоцентре используются современные методики выполнения паллиативных операций. Например, при раке пищевода можно не стомировать (вывести трубку через стенку желудка) пациента, а стентировать (установить специальный стент), чтобы дать возможность принимать пищу. Это эндоскопическая операция, которая позволит восстановить просвет в пищеводе и облегчить состояние больного.
Бывают ещё варианты паллиативных циторедуктивных операций, когда удаляется не вся опухоль, но её наиболее возможный объем. А дальше пациент идёт на адьювантное лечение (химиотерапию). Это улучшает результат, продлевает больному жизнь, улучшает её качество и дарит время.

— Сколько в онкоцентре операционных? Сколько всего выполняется операций в день, в год?
— Наши отделения расположены на самом высоком, седьмом этаже главного корпуса. Всего у нас два оперблока, девять больших операционных и две малых. Ежедневно в них выполняется от 25 до 30-35 операций. В год это около 5-6 тысяч операций. Главная ценность нашего «седьмого неба» — это дружный и слаженный коллектив. Работа в операционных — очень тяжелая и физически, и морально. Операционная сестра стоит с утра и до вечера у операционного стола наравне с хирургом. Без неё он не сможет выполнить операцию никак. На хрупкие женские плечи падает основная нагрузка. Их у нас 15. С ног до головы упакованные в хирургический костюм, халат, маску, шапочку, перчатки и бахилы, наши девочки встречают пациента в операционной и провожают его в реанимацию. От интонации их голоса, от выражения глаз зависит настрой и пациента, и всей хирургической бригады. По сути — это ангел-хранитель в операционной. В день как минимум три-четыре операции у каждой. От точности её движений, от слаженности работы в паре с хирургом зависит в большей степени успех операции. После ещё всё нужно убрать и подготовить все заново для операций на следующий день: весь инструмент, всё современное оборудование, сами помещения. А пациент так никогда и не узнает их в лицо.
— Говорят, вам предстоит большой ремонт. А как же операции? Где будете делать?
— Да, нам предстоит очень большой ремонт, даже реконструкция. Пока идут проектные работы, согласования. Лечение останавливать нельзя, поэтому во втором оперблоке второго корпуса дополнительно отремонтируем две операционные и временно переедем туда. После реконструкции получим самый современный, оборудованный по последнему слову техники оперблок. И для больных это будет более высокий уровень безопасности, комфорта, и для персонала. Думаем, к концу 2018 года мы справимся с этой задачей уже полностью.

— Ещё одна важная составляющая любой операции — анестезиологическое пособие. Дмитрий Геннадьевич, какие виды наркоза используются при операциях при онкологических заболеваниях? Есть какие-то особенности?
— Да, наше отделение состоит из двух равнозначных частей — анестезиологии и реанимации. Одна часть работы проходит в оперблоке, вторая — в палатах реанимации. В нашем онкоцентре выполняются все виды анестезий: общая, различные виды периферических — эпидуральная, спинномозговая, проводниковая — на верхние конечности, в области головы-шеи, а также эндотрахеальный наркоз и комбинированный. Выбор вида анестезии зависит, прежде всего, от объёма операции и состояния пациента. Задача анестезиологов — дать возможность пациенту перенести операцию без ухудшения состояния, поэтому основное наше направление — это мультимодальная анальгезия, или многокомпонентная. Она позволяет добиваться хорошего результата малыми нагрузками.
Чтобы человек не чувствовал боли, можно пойти разными путями: воздействовать на центральные рецепторы и отключить сознание полностью. А можно только ту часть тела, на которой будут работать хирурги — использовать так называемые периферические, или регионарные, виды анестезий. Если предстоит большая, сложная операция, то больной должен спать, чтобы не испытывать болезненных ощущений. Но «спать» можно по-разному — с помощью и гипнотических, и обезболивающих, и седативных средств, или их комбинаций. Например, можно погрузить в лёгкий сон и обезболить только то место, где проходит вмешательство, провести блокаду нерва. С одной стороны, это экономит сами медицинские препараты, с другой — уменьшает негативную нагрузку на организм. Принцип мультимодальности предполагает, что каждого вещества берётся ровно столько, чтобы получить максимальный эффект при минимальной патологической нагрузке на организм.

— Значит пациент сам не может выбрать, какой вид анестезии он бы хотел получить?
— Только в тех случаях, когда в рамках лечебного пособия это возможно. Например, во время большой полостной операции оставить пациента даже в минимальном сознании нельзя. Другая ситуация — операция на нижней конечности, например. В этом случае возможны варианты, и их нужно обговаривать. Если пациент настроен оптимистично, не боится самого процесса, тогда можно не усыплять его полностью, а оставить в легкой дреме и провести проводниковую анестезию. В любом случае при выборе вида анестезиологического пособия решающим будет мнение докторов, а не самого пациента.
— Какие препараты используются? Старые добрые, проверенные временем или новейшие современные?
— Все препараты, которые мы используем как для общей, так и для местной анестезии, самые новейшие, одни из самых передовых.
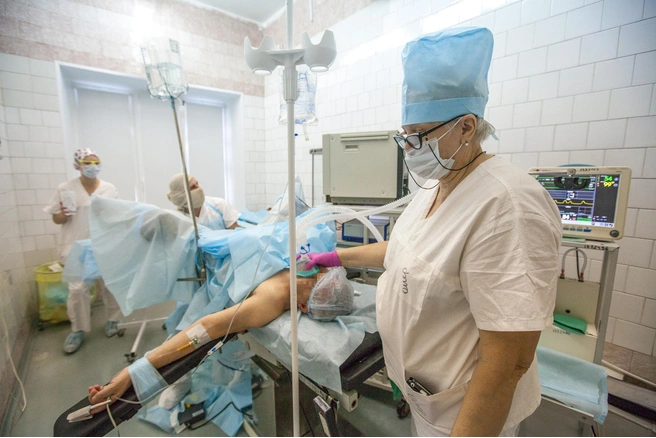
— Есть ли какая-то связь между тем, какая использовалась анестезия и тем, как быстро человек очнётся и будет чувствовать себя после операции? Как долго ему придётся пробыть в реанимации?
— Анестезиолог-реаниматолог — это одна специальность. Все анестезиологические преимущества сказываются и в оперблоке, и в реанимации, поскольку наш онкоцентр — плановый. Имея современные препараты, мы стараемся экстубировать — привести в сознание, разбудить пациента — ещё на операционном столе и вывезти в реанимацию уже в сознании. Это так называемый fast trаck, быстрый путь к реабилитации. Человеку лучше дышать самому, чем находиться на искусственной вентиляции лёгких.
Однако может случиться так, что после операции пациента не будут будить совсем. Например, выполненный объём операции окажется настолько большим, что после неё не останется шансов адекватно обезболить пациента. Поэтому какое-то время после операции он ещё поспит: сначала специалисты проведут все необходимые дообследования, убедятся в том, что с ним всё в порядке, а потом уже приведут в сознание. Это случается редко. Чаще всего сразу после операции пациента будят. В любом случае выбор методики анестезиологического пособия происходит совместно с хирургами.
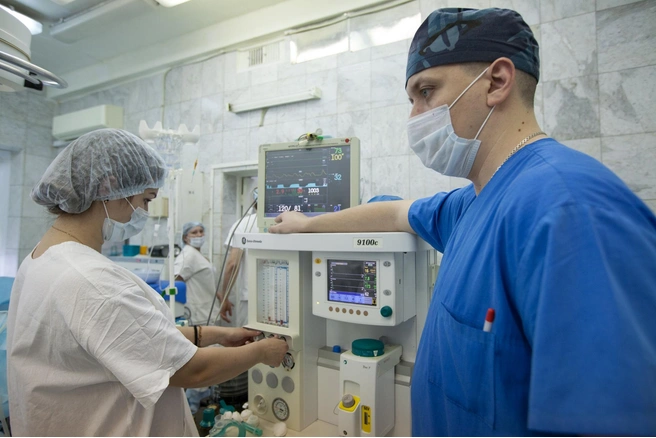
— На сколько пациентов рассчитана реанимация?
— Наша реанимация рассчитана на 14 коек. Из них две — это отдельный бокс для тех пациентов, которые нуждаются в изоляции по разного рода инфекционным причинам.
— О чём вас пациенты спрашивают чаще всего?
— Спрашивают, какие препараты мы используем.
— Чего они опасаются? Боятся не проснуться?
— Нет, как правило, этого не боятся.
— Как долго в среднем пациент может находиться в реанимации?
— Чаще всего пациенты уже на следующий день переводятся в общую палату. Кроме тех случаев, когда есть сопутствующие патологии или когда объём операции был слишком большим. Тогда пациент требует не только энтерального (специальными смесями), но и парентерального питания (с помощью внутривенной инфузии). Это могут быть операции на желудке, кишечнике, большие полостные, реконструктивные операции и так далее. Сначала нужно восстановить возможность принимать пищу, восстановить водно-солевой баланс в организме. Удобнее и целесообразнее это сделать в реанимации под контролем специалистов.
Бояться реанимации или паниковать не нужно. Всё это делается в интересах больного. Кроме того, при необходимости к пациенту могут прийти родственники. Однако следует помнить, что, во-первых, это можно сделать только согласно внутрибольничному распорядку в часы приёма. Во-вторых, относиться с пониманием, если в посещении будет отказано, когда самому пациенту, либо кому-то другому больному в реанимации оказываются любого вида лечебные пособия, например, при ухудшении самочувствия. В-третьих, посещения больного в реанимации разрешены только тем родственникам, которые получили это право от самого пациента. Кого-то постороннего к нему, конечно, не пустят, сохраняя врачебную тайну и защищая персональные данные, гарантированные законом. По этой же причине мы не можем давать информацию о состоянии пациента, находящегося в реанимации, по телефону. К этому следует относиться с пониманием. Мы защищаем интересы пациента, который в данный момент нуждается в нашей помощи.

— Что самое ценное в реанимации?
— Это люди — врачи, медсёстры, операционные сёстры, санитары, которые каждый день приходят в онкоцентр и делают свою работу. Здесь у нас — особая атмосфера. Её особенно замечают те специалисты, которые поработали в других местах, и им есть с чем сравнивать. Средний возраст — около сорока лет: есть и молодёжь после училищ и институтов, а есть и ветераны, которые работают не один десяток лет. Кроме того, большую часть времени занимает и научно-практическая работа — анализ, систематизация тех результатов лечения, которые мы получаем ежедневно. Она придает драйв нашим будням, позволяет быть в курсе тех новинок, которые появляются в отрасли, и применять их в своей практике.
У нас есть канал в Telegram, где мы публикуем самые интересные новости Челябинска. Если вы хотите одним из первых читать эти материалы, подписывайтесь: t.me/news_74ru.









